Erwerbsunfähigkeit > Strukturiertes Beweisverfahren
Inhalt
Konzept des strukturierten Beweisverfahrens
- Methodik und Indikatoren des strukturierten Beweisverfahrens
- Sämtliche psychische Leiden dem strukturierten Beweisverfahren unterziehen
- Sinngemässe Anwendung des strukturierten Beweisverfahrens im UVG
Standardindikatoren der Kategorie des funktionellen Schweregrades
- Funktioneller Schweregrad
- Komplex Gesundheitsschädigung
- Komplex Persönlichkeit
- Komplex Sozialer Kontext
Standardindikatoren der Kategorie der Konsistenz
- Konsistenz
- Gleichmässige Einschränkung des Aktivitätenniveaus in allen vergleichbaren Lebensbereichen
- Behandlungs- und eingliederungsanamnestisch ausgewiesener Leidensdruck
Weiterführende Rechtsprechung in chronologischer Reihenfolge
- Strukturiertes Beweisverfahren auch für die Beurteilung von Eingliederungsmassnahmen geeignet
- Beurteilung der Kausalität (UVG) ohne Bedeutung auf invalidisierendes Leiden
Medizinisches Gutachten im Rahmen des strukturierten Beweisverfahrens
Pdf-Datei
Interne Links > Verwandte Themen

In Kürze
Strukturiertes Beweisverfahren

Ziel: Feststellung einer invalidisierenden Gesundheitsbeeinträchtigung
Das Wesen des strukturierten Beweisverfahrens darin besteht, anhand eines Kataloges von (Standard-) Indikatoren, unterteilt in die Kategorien "funktioneller Schweregrad" und "Konsistenz", das unter Berücksichtigung sowohl leistungshindernder äusserer Belastungsfaktoren als auch von Kompensationspotentialen (Ressourcen) tatsächlich erreichbare Leistungsvermögen einzuschätzen.
Konzept des strukturierten Beweisverfahrens
Methodik und Indikatoren des strukturierten Beweisverfahrens
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 (Volltext)
Symmetrische Leistungsbeurteilung:
3.6. Anhand eines Kataloges von Indikatoren erfolgt eine ergebnisoffene symmetrische Beurteilung des - unter Berücksichtigung leistungshindernder äusserer Belastungsfaktoren einerseits und Kompensationspotentialen (Ressourcen) anderseits - tatsächlich erreichbaren Leistungsvermögens.
Objektivierte Zumutbarkeitsbeurteilung:
3.7.1. Zu betonen ist, dass die Aufgabe der Überwindbarkeitsvermutung an den Regeln betreffend die Zumutbarkeit nichts ändert, namentlich nicht am Erfordernis einer objektivierten Beurteilungsgrundlage. Nach Art. 7 Abs. 2 zweiter Satz ATSG liegt eine Erwerbsunfähigkeit nur vor, wenn sie aus objektiver Sicht nicht überwindbar ist. Damit ist eine langjährige Rechtsprechung Gesetz geworden. Demgemäss ist für die Frage, ob es der versicherten Person zuzumuten ist, eine Arbeitsleistung zu erbringen, insofern eine objektivierte Betrachtungsweise massgeblich, als es nicht auf ihr subjektives Empfinden ankommen kann. Medizinisch-psychiatrisch nicht begründbare Selbsteinschätzungen und -limitierungen, wie sie, gerichtsnotorisch, ärztlicherseits sehr oft unterstützt werden - wobei erst noch häufig gar keine konsequente Behandlung stattfindet -, sind auch künftig nicht als invalidisierende Gesundheitsbeeinträchtigung anzuerkennen.
Definition des Indikatorenbegriffs:
4.1.2. Das Bundesgericht spricht fortan von Indikatoren, einem Begriff, der massgebliche Beweisthemen bezeichnet, anhand welcher ein bestimmter Sachverhalt ermittelt wird.
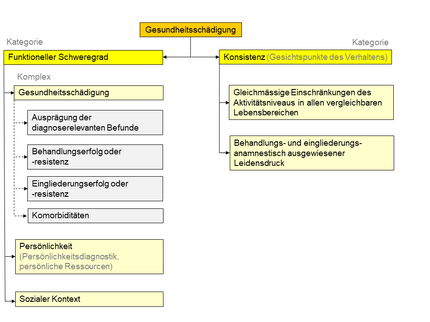
Kategorisierung der Standardindikatoren:
4.1.3. Die im Regelfall beachtlichen Standardindikatoren können nach gemeinsamen Eigenschaften systematisiert werden:
Kategorie "funktioneller Schweregrad"
- Komplex "Gesundheitsschädigung"
- Ausprägung der diagnoserelevanten Befunde
- Behandlungs- und Eingliederungserfolg oder -resistenz
- Komorbiditäten
- Komplex "Persönlichkeit" (Persönlichkeitsdiagnostik, persönliche Ressourcen)
- Komplex "Sozialer Kontext"
Kategorie "Konsistenz" (Gesichtspunkte des Verhaltens)
- gleichmässige Einschränkung des Aktivitätenniveaus in allen vergleichbaren Lebensbereichen
- behandlungs- und eingliederungsanamnestisch ausgewiesener Leidensdruck.
Die Antworten, welche die medizinischen Sachverständigen anhand der (im Einzelfall relevanten) Indikatoren geben, verschaffen den Rechtsanwendern Indizien, wie sie erforderlich sind, um den Beweisnotstand im Zusammenhang mit der Beurteilung der Arbeitsunfähigkeit bei psychosomatischen Störungen zu überbrücken.
Sämtliche psychische Leiden dem strukturierten Beweisverfahren unterziehen
BGE 143 V 418 vom 30.11.2017 (Volltext): Grundsatz
Grundsätzlich sind sämtliche psychischen Erkrankungen einem strukturierten Beweisverfahren nach BGE 141 V 281 zu unterziehen. Änderung der Rechtsprechung (E. 6 und 7).
Ein Leiden als leicht einzustufen, weil diagnostisch kein Bezug zum Schweregrad desselben gefordert ist und ihm bereits deshalb eine versicherungsrechtlich relevante Einschränkung der Arbeitsfähigkeit abzusprechen, geht fehl. Klarstellung der Rechtsprechung (E. 5.2).
Fortan ist E. 4.3.1.3 von BGE 141 V 281 so zu verstehen, dass Störungen unabhängig von ihrer Diagnose bereits dann als rechtlich bedeutsame Komorbidität in Betracht fallen, wenn ihnen im konkreten Fall ressourcenhemmende Wirkung beizumessen ist (E. 8.1).
BGE 143 V 409 vom 30.11.2017 (Volltext): Ausnahmen
Depressive Störungen leicht- bis mittelgradiger Natur und rentenbegründende Invalidität. Es ist sach- und systemgerecht, solche Leiden ebenfalls einem strukturierten Beweisverfahren nach BGE 141 V 281 zu unterziehen. Dieses bleibt entbehrlich, wenn im Rahmen beweiswertiger fachärztlicher Berichte (vgl. BGE 125 V 351) eine Arbeitsunfähigkeit in nachvollziehbar begründeter Weise verneint wird und allfälligen gegenteiligen Einschätzungen mangels fachärztlicher Qualifikation oder aus anderen Gründen kein Beweiswert beigemessen werden kann. Änderung der Rechtsprechung (E. 4.5).
Sinngemässe Anwendung des strukturierten Beweisverfahrens im UVG
Urteil 8C_10/2015 (BGE 141 V 574) vom 05.09.2015 (Volltex): Kausalität als Voraussetzung
5.2. Da es geboten erscheint, sämtliche pathogenetisch-ätiologisch unklaren syndromalen Beschwerdebilder ohne nachweisbare organische Grundlage (vgl. BGE 140 V 8 E. 2.2.1.3 S. 13) den gleichen sozialversicherungsrechtlichen Anforderungen zu unterstellen (vgl. E. 5.1 hievor), soll die im Hinblick auf einen IV-Rentenanspruch erfolgte Rechtsprechungsänderung gemäss BGE 141 V 281 sinngemäss auch im Bereich des UVG Anwendung finden. Vorausgesetzt wird allerdings, dass zwischen dem Unfall und den Beschwerden ein natürlicher und adäquater Kausalzusammenhang besteht.
Standardindikatoren der Kategorie des funktionellen Schweregrades
Funktioneller Schweregrad
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.3 (Volltext): Grundsatz
Auf den funktionellen Schweregrad bezogene Indikatoren bilden das Grundgerüst der Folgenabschätzung. Die daraus gezogenen Folgerungen müssen einer Konsistenzprüfung standhalten (dazu E. 4.4).
Komplex Gesundheitsschädigung
Ausprägung der diagnoserelevanten Befunde und Symptome (KSIR, Anhang l)
Feststellungen über die konkreten Erscheinungsformen der diagnostizierten Gesundheitsschädgung helfen dabei, Funktionseinschränkungen, welche auf diese Gesundheitsschädigung zurückzuführen sind, von den (direkten) Folgen nicht versicherter Faktoren zu unterscheiden.
Ausgangspunkt ist der diagnose‐inhärente Mindestschweregrad.
Die Ausschlussgründe nach BGE 131 V 49 sind zu beachten. So liegt regelmässig keine versicherte Gesundheitsschädigung vor, soweit die Leistungseinschränkung auf Aggravation oder einer ähnlichen Erscheinung beruht.
Hinweise auf solche und andere Äusserungen eines sekundären Krankheitsgewinns ergeben sich namentlich, wenn:
- eine erhebliche Diskrepanz zwischen den geschilderten Schmerzen und dem gezeigten Verhalten oder der Anamnese besteht;
- intensive Schmerzen angegeben werden, deren Charakterisierung jedoch vage bleibt;
- keine medizinische Behandlung und Therapie in Anspruch genommen wird;
- demonstrativ vorgetragene Klagen auf den Sachverständigen unglaubwürdig wirken;
- schwere Einschränkungen im Alltag behauptet werden, das psychosoziale Umfeld jedoch weitgehend intakt ist.
Besteht im Einzelfall Klarheit darüber, dass solche Ausschlussgründe die Annahme einer Gesundheitsbeeinträgigung verbieten, so besteht von vornherein keine Grundlage für eine Invalidenrente, selbst wenn die klassifikatorischen Merkmale einer somatoformen Schmerzstörung gegeben sein sollten (vgl. Art. 7 Abs. 2 ATSG erster Satz). Soweit die betreffenden Anzeichen neben einer ausgewiesenen verselbständigten Gesundheitsschädigung auftreten, sind deren Auswirkungen zu bewerten und derweil im Umfang der Aggravation zu bereinigen. Die Schwere des Krankheitsgeschehens ist auch anhand aller verfügbaren Elemente aus der diagnoserelevanten Ätiologie und Pathogenese zu plausibilisieren. Insbesondere die Beschreibung der somatoformen Schmerzstörung in ICD‐10 Ziff. F45.4 hebt ätiologische Faktoren hervor: Merkmal der Störung ist, dass sie "in Verbindung mit emotionalen Konflikten oder psychosozialen Belastungen" auftritt, denen die Hauptrolle für Beginn, Schweregrad, Exazerbation oder Aufrechterhaltung der Schmerzen zukommt.
Rückschlüsse auf den Schweregrad sollen nicht mehr über den Begriff des primären Krankheitsgewinns erfolgen.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.3.1.1 (Volltext)
Behandlungserfolg oder -resistenz (KSIR, Anhang l)
Das definitive Scheitern einer indizierten, lege artis und mit optimaler Kooperation des Versicherten durchgeführten Therapie weist auf eine negative Prognose hin. Wenn dagegen die erfolglos gebliebene Behandlung nicht (mehr) dem aktuellen Stand der Medizin entspricht oder im Einzelfall als ungeeignet erscheint, so ist daraus für den Schweregrad der Störung nichts abzuleiten.
Psychische Störungen der hier interessierenden Art gelten nur als invalidisierend, wenn sie schwer und therapeutisch nicht (mehr) angehbar sind.
Bei einem erst relativ kurze Zeit andauernden somit noch kaum chronifizierten Krankheitsgeschehen dürften regelmässig noch therapeutische Optionen bestehen, eine Behandlungsresistenz also ausgeschlossen sein. Dies zeigt, dass die Frage nach der Chronifizierung einer ("anhaltenden") somatoformen Schmerzstörung bei der Beurteilung des Schweregrades meist nicht wesentlich weiter führt: Ohne langjährige, verfestigte Schmerzentwicklung ist eine invalidisierende Arbeitsunfähigkeit kaum vorstellbar; Entsprechendes gilt schon für die Diagnose.
Soweit im Übrigen aus der Inanspruchnahme von Therapien und der Kooperation auf Vorhandensein oder Ausmass des Leidensdrucks zu schliessen ist, geht es um die Konsistenz der Auswirkungen einer Gesundheitsschädigung.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.3.1.2 (Volltext)
Eingliederungserfolg oder -resistenz (KSIR, Anhang l)
Rückschlüsse auf den Schweregrad einer Gesundheitsschädigung ergeben sich nicht nur aus der medizinischen Behandlung, sondern auch aus der Eingliederung im Rechtssinne. Denn so wie die zumutbare ärztliche Behandlung (welche, unter Vorbehalt von Art. 12 IVG, nicht zulasten der Invalidenversicherung geht) die versicherte Person als eine Form von Selbsteingliederung in die Pflicht nimmt, hat sich jene in beruflicher Hinsicht primär selbst einzugliedern und, soweit angezeigt, an entsprechenden beruflichen Eingliederungs- und Integrationsmassnahmen (Art. 8 f., Art. 14 ff. IVG) teilzunehmen. Fallen solche Massnahmen nach ärztlicher Einschätzung in Betracht, bietet die Durchführungsstelle dazu Hand und nimmt die rentenansprechende Person dennoch nicht daran teil, gilt dies als starkes Indiz für eine nicht invalidisierende Beeinträchtigung. Umgekehrt kann eine trotz optimaler Kooperation misslungene Eingliederung im Rahmen einer gesamthaften, die jeweiligen Umstände des Einzelfalles berücksichtigenden Prüfung bedeutsam sein.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.3.1.2 (Volltext)
Komorbidität (KSIR, Anhang l)
Die psychische Komorbidität ist nicht mehr generell vorrangig, sondern lediglich gemäss ihrer konkreten Bedeutung im Einzelfall beachtlich, so namentlich als Gradmesser dafür, ob sie der versicherten Person Ressourcen raubt.
Die bisherigen Kriterien "psychiatrische Komorbidität" und "körperliche Begleiterkrankungen" sind zu einem einheitlichen Indikator zusammenzufassen. Erforderlich ist eine Gesamtbetrachtung der Wechselwirkungen und sonstigen Bezüge der Schmerzstörung zu sämtlichen begleitenden krankheitswertigen Störungen. Eine Störung, welche nach der Rechtsprechung als solche nicht invalidisierend sein kann, ist nicht Komorbidität, sondern allenfalls im Rahmen der Persönlichkeitsdiagnostik zu berücksichtigen.
Das Erfordernis einer Gesamtbetrachtung gilt grundsätzlich unabhängig davon, wie es um den Zusammenhang zwischen dem Schmerzsyndrom und der Komorbidität bestellt ist. Daher verliert beispielsweise eine Depression nicht mehr allein wegen ihrer (allfälligen) medizinischen Konnexität zum Schmerzleiden jegliche Bedeutung als potentiell ressourcenhemmender Faktor. Beschwerdebilder jedoch, die bloss als diagnostisch unterschiedlich erfasste Varianten derselben Entität mit identischen Symptomen erscheinen, sind von vornherein keine Komorbidität. Andernfalls würde die auf mehrere Arten erfass- und beschreibbare Gesundheitsbeeinträchtigung doppelt veranschlagt.
Es besteht grundsätzlich kein linearer Zusammenhang zwischen der Anzahl der nicht ausreichend organisch erklärten Körperbeschwerden (bzw. der Anzahl von somatoformen Syndromen in verschiedenen Erscheinungsformen) und dem Schweregrad der funktionellen Beeinträchtigung. Es gibt somit keine schematische Regel im Sinne "je grösser die Anzahl der Einzelbeschwerden, desto höher die funktionelle Einschränkung", da ansonsten bloss einzelne Symptome und Befunde aneinandergereiht und rein quantitativ-mechanisch bewertet würden, was den Blick auf die Gesamtwirkung des Beschwerdebildes für den Funktionsstatus verstellte.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.3.1.3 (Volltext)
BGE 143 V 418 vom 30.11.2017 (Volltext): Kormorbiditäten
Fortan ist E. 4.3.1.3 von BGE 141 V 281 so zu verstehen, dass Störungen unabhängig von ihrer Diagnose bereits dann als rechtlich bedeutsame Komorbidität in Betracht fallen, wenn ihnen im konkreten Fall ressourcenhemmende Wirkung beizumessen ist (E. 8.1).
Komplex Persönlichkeit
Neben den herkömmlichen Formen der Persönlichkeitsdiagnostik, die auf die Erfassung von Persön- lichkeitsstruktur und -störungen abzielt, fällt auch das Konzept der sogenannten "komplexen Ich- Funktionen" in Betracht. Diese bezeichnen in der Persönlichkeit angelegte Fähigkeiten, welche Rückschlüsse auf das Leistungsvermögen zulassen (u.a. Selbst- und Fremdwahrnehmung, Realitätsprüfung und Urteilsbildung, Affektsteuerung und Impulskontrolle sowie Intentionalität und Antrieb).
Da die Persönlichkeitsdiagnostik mehr als andere (z.B. symptom- und verhaltensbezogene) Indikatoren untersucherabhängig ist, bestehen hier besonders hohe Begründungsanforderungen. Diesen Konturen zu verleihen, wird Aufgabe noch zu schaffender medizinischer Leitlinien sein.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E.4.3.2 (Volltext)
Komplex Sozialer Kontext
Der soziale Kontext bestimmt auch mit darüber, wie sich die (kausal allein massgeblichen) Auswirkungen der Gesundheitsbeeinträchtigung konkret manifestieren: Soweit soziale Belastungen direkt negative funktionelle Folgen zeitigen, bleiben sie nach wie vor ausgeklammert. Anderseits hält der Lebenskontext der versicherten Person auch (mobilisierbare) Ressourcen bereit, so die Unterstützung, die ihr im sozialen Netzwerk zuteil wird.
Immer ist sicherzustellen, dass gesundheitlich bedingte Erwerbsunfähigkeit zum einen (Art. 4 Abs. 1 IVG) und nicht versicherte Erwerbslosigkeit oder andere belastende Lebenslagen zum andern nicht ineinander aufgehen.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.3.3 (Volltext)
Standardindikatoren der Kategorie der Konsistenz
Konsistenz
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.4 (Volltext): Grundsatz
Beweisrechtlich entscheidend ist der Aspekt der Konsistenz. Darunter fallen verhaltensbezogene Kategorien:
Gleichmässige Einschränkung des Aktivitätenniveaus in allen vergleichbaren Lebensbereichen
Der Indikator einer gleichmässigen Einschränkung des Aktivitätenniveaus in allen vergleichbaren Lebensbereichen zielt auf die Frage ab, ob die diskutierte Einschränkung in Beruf und Erwerb (bzw. bei Nichterwerbstätigen im Aufgabenbereich) einerseits und in den sonstigen Lebensbereichen (z.B. Freizeitgestaltung) anderseits gleich ausgeprägt ist.
Das bisherige Kriterium des sozialen Rückzugs ist wiederum so zu fassen, dass neben Hinweisen auf Einschränkungen auch Ressourcen erschlossen werden; umgekehrt kann ein krankheitsbedingter Rückzug aber auch Ressourcen zusätzlich vermindern.
Soweit erhebbar, empfiehlt sich auch ein Vergleich mit dem Niveau sozialer Aktivität vor Eintritt der Gesundheitsschädigung. Das Aktivitätsniveau der versicherten Person ist stets im Verhältnis zur geltend gemachten Arbeitsunfähigkeit zu sehen.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.4.1 (Volltext)
Behandlungs- und eingliederungsanamnestisch ausgewiesener Leidensdruck
Die Inanspruchnahme von therapeutischen Optionen, das heisstdas Ausmass, in welchem Behandlungen wahrgenommen oder ebenvernachlässigt werden, weist auf den tatsächlichen Leidensdruck hin. Dies gilt allerdings nur, solange das betreffende Verhalten nicht durch das laufende Versicherungsverfahren beeinflusst ist.
Nicht auf fehlenden Leidensdruck zu schliessen ist, wenn die Nichtinanspruchnahme einer empfohlenen und zugänglichen Therapie oder die schlechte Compliance klarerweise auf eine (unabwendbare) Unfähigkeit zur Krankheitseinsicht zurückzuführen ist.
In ähnlicher Weise zu berücksichtigen ist das Verhalten der versicherten Person im Rahmen der beruflichen (Selbst-)Eingliederung. Inkonsistentes Verhalten ist auch hier ein Indiz dafür, die geltend gemachte Einschränkung sei anders begründet als durch eine versicherte Gesundheitsbeeinträchtigung.
Urteil 9C_492/2014 (BGE 141 V 281) vom 03.06.2015 E. 4.4.2 (Volltext)
Weiterführende Rechtsprechung in chronologischer Reihenfolge
Strukturiertes Beweisverfahren auch für die Beurteilung von Eingliederungsmassnahmen geeignet
Urteil 8C_492/2023 vom 08.04.2024 (Volltext)
Anmeldung und Abklärung:
Die 1995 geborene A. meldete sich im März 2021 unter Hinweis auf Depressionen seit jungen Jahren bei der Invalidenversicherung zum Leistungsbezug an. Nach erwerblichen und medizinischen Abklärungen teilte ihr die IV-Stelle Bern am 9. September 2021 mit, zur Zeit hätten Eingliederungsmassnahmen keine Aussicht auf Erfolg, der Rentenanspruch werde geprüft. Die IV-Stelle veranlasste eine Expertise (vom 11. Oktober 2022) bei Dr. med. B., Facharzt für Psychiatrie und Psychotherapie, und verneinte mit Verfügung vom 1. Dezember 2022 einen Anspruch auf Leistungen der Invalidenversicherung, da kein Gesundheitsschaden mit invalidisierender Wirkung bestehe.
Beurteilung der Arbeitsfähigkeit bei psychischen Erkrankungen:
4.2.1. Geht es um psychische Erkrankungen wie eine anhaltende somatoforme Schmerzstörung, ein damit vergleichbares psychosomatisches Leiden (vgl. BGE 140 V 8 E. 2.2.1.3) oder depressive Störungen leicht- bis mittelgradiger Natur (BGE 143 V 409 und 418), sind für die Beurteilung der Arbeitsfähigkeit systematisierte Indikatoren (Beweisthemen, Indizien) beachtlich, die - unter Berücksichtigung leistungshindernder äusserer Belastungsfaktoren einerseits und Kompensationspotentialen (Ressourcen) anderseits - erlauben, das tatsächlich erreichbare Leistungsvermögen einzuschätzen (BGE 141 V 281 E. 2, E. 3.4-3.6 und 4.1), wie die Vorinstanz zutreffend erkannt hat.
Beurteilung der drohenden Invalidität:
4.2.3. … Nachdem das strukturierte Beweisverfahren darauf abzielt, das tatsächlich erzielbare Leistungsvermögen einer versicherten Person anhand eines Kataloges von (Standard-) Indikatoren einzuschätzen (E. 4.2.1 vorne), ist dieses auch für die Beurteilung der Arbeits- und Erwerbsunfähigkeit im Zusammenhang mit einer drohenden Invalidität gemäss Art. 8 Abs. 1 IVG geeignet.
Beurteilung der Kausalität (UVG) ohne Bedeutung auf invalidisierendes Leiden
Urteil 9C_294/2020 vom 13.08.2020 E. 4.2 (Volltext)
Denn im invalidenversicherungsrechtlichen Verfahren ist nicht von Belang, ob ein Leiden als natürlich und adäquat kausal im Sinne der Rechtsprechung zum UVG zu betrachten ist, und selbst wenn die Kausalität zu bejahen ist, bedeutet dies weder in der Invaliden- noch in der Unfallversicherung, dass das Leiden auch invalidisierend ist (vgl. auch BGE 133 V 549 E. 6 S. 553 ff.).